Для кого создают лекарства
Очевидно, что основной целью создания любого лекарства является борьба с недугом, и конечным потребителем результатов этих усилий является пациент. Ради публикации столь глубокомысленного утверждения не стоило писать даже эти несколько строк. Но рассмотрим, как меняется этот «потребитель» за последние годы и что предпринимает фарминдустрия, чтобы ему соответствовать.
Общая тенденция развития любого производства продукции массового потребления в последние годы стремится максимально соответствовать запросам общества, и фармпроизводители не являются исключением. Проиллюстрируем эту мысль простыми примерами. Потенциальный покупатель тратит недели, изучая публикации и отзывы о разных машинах, сопоставляя технические характеристики и проводя долгие часы на тест-драйвах. Выбор сковородки превращается в квест по сопоставлению высокотехнологичных антипригарных покрытий и имён популярных производителей. Причиной подобных изменений стал универсальный тренд, который может быть сформулирован как «высокая клиенто-ориентированность». Иначе говоря, желание максимально соответствовать запросам потребителя. Мы с вами, как пользователи товаров или услуг от этого только выигрываем. Для производителя задача многократно усложняется. Желая усовершенствовать автомобиль, инженер может проанализировать работу автосервисов, собрать список стандартных поломок, запросить статистику продажи запасных частей, почитать форумы автолюбителей, посмотреть обзоры в соцсетях... Индустрия массового производства стремится иметь доступ к конечному потребителю и знать о нём без преувеличения всё.
Как действует «большая фарма», чтобы идти в ногу со временем? Не задашь ведь пациенту вопрос: «Как вам наш укол? Не очень болезненный? Таблетка не очень ли горькая?» Производители лекарств максимально дистанцированы от конечного потребителя. Между разработчиком препарата и пациентом – сложная цепочка процессов, организаций и людей: дистрибьюторы, аптечные сети, фармацевты и, конечно, врачи. Таким образом получается, что конечных потребителей у фармацевтического производителя не один, а два: врач, принимающий решение о назначении препарата и пациент, использующий этот препарат для улучшения своего здоровья.
Как понять, какие лекарства работают
Самый ценный ресурс 21-го века – бесспорно, информация. Традиционным источником знаний об эффективности и безопасности препаратов являются клинические исследования. Они могут быть разной степени сложности: двойными слепыми (ни врач, ни пациент не знает где препарат, а где пустышка), параллельно-групповыми (несколько групп с разным режимом приёма или дозами), перекрёстными (режимы и дозы изменяются в ходе исследования) и тд. Клинические исследования очень четко регламентированы. Разработан международный стандарт контроля этических норм и качества научных исследований – GCP (Good Clinical Practice) или надлежащая клиническая практика. В основу этого документа положены принципы Хельсинской декларации по правам человека и современные представления о надлежащем уровне доказательности получаемых результатов. Классические клинические исследования «грешат» наличием одного очень серьезного недостатка: при всей своей концептуальной независимости, они всегда оторваны от жизни. Есть жёсткие критерии включения и исключения пациентов, имеются прописанные ограничения и нормы. В результате лекарства испытывают на строго ограниченной и довольно единообразной группе людей.
Альтернативой таким протоколам стали появившиеся относительно недавно исследования «реальной клинической практики». Отвечающие всем критериям GCP, они имеют совершенно другой регламент. Например, проанализируем всех пациентов, которые за отчётный месяц обратились к участковому терапевту с жалобами на головокружение. В эту выборку попадут молодые и старые, принимающие множество других препаратов и не принимающие их вовсе, страдающие сопутствующими заболевания и без таковых… В анализ будут включены представителей разных социальных слоев, национальностей и вероисповеданий (диетологические особенности иногда тоже имеют большое значение). В рамках «реальной клинической практики» пациенты зачастую сами покупают лекарственные средства, поскольку бесплатная их раздача оказывает значительное влияние на приверженность больных к назначаемой терапии. Если участник исследования сам покупает лекарство, то он с большей вероятностью выберет самое эффективное и безопасное средство из препаратов с аналогичным механизмом действия. Публикация статей с результатами подобных исследований вызывает живейший интерес не только у врачей, но и у производителей фармпродукции.
Арсенал средств по достоверному изучению спроса и потребления фармакологических препаратов пополнился так называемыми реестрами данных. Это еще одна форма исследовательской работы, относящаяся к категории «big data». Сотни врачей в разных лечебных учреждениях, а иногда в разных городах и странах, заполняют электронную форму по своим пациентам, формируя таким образом постоянно пополняющуюся абсолютно независимую базу данных. Статистическая обработка таких реестров даёт возможность провести мультивариантный анализ и выявить некоторые закономерности, ускользающие от исследователей в ходе классических клинических исследований 2-ой или 3-ей фазы. Традиционные исследовательские протоколы чаще всего посвящены изучению каких-то конкретных препаратов, что заведомо влияет на результат. Исследования в формате big data лишены таких недостатков.
Особым инструментом для изучения реальной эффективности тех или иных препаратов и схем их назначения являются так называемые эпидемиологические исследования. Особенность их проведения заключается в широкой географии проектов, охватывающих различные страны и континенты. Их задача - подтвердить возможность экстраполяции данных, полученных в изолированных регионах, на более широкие массы населения. Иначе говоря, ответить на такой вопрос: можно ли утверждать, что некий препарат, снискавший признание в одной стране, будет также популярен во всём мире. Не влияет ли на его «повышенную» популярность эффективная рекламная кампания, разрешённая законом этой страны, отсутствие конкурентов и само название препарата, созвучное на языке данного государства с каким-то очень «симпатичным» предметом или понятием. Или на другой вопрос: будет ли также эффективен препарат у людей с другим генотипом, в другом климате и с другими особенностями питания. Не думайте, что такой анализ – это что-то из ряда вон выходящее. Только так и можно создать по-настоящему хорошее, эффективное и безопасное лекарство, способное помочь пациентам в разных странах мира.
Когда во главе угла пациент
Однако, все вышеупомянутые исследования являются источником объективной информации. А что насчет субъективной, полученной непосредственно от самих пациентов? Для этого в последние десятилетия всё активнее применяется инструмент PROs (patient reported outcomes) или ИСП (исходы, сообщаемые пациентами) - субъективная оценка пациентами качества жизни вследствие переносимого ими заболевания и получаемого лечения. Немного упрощая определение, ИСП показывают, какое лечение пациенты хотят получать, в отличие от клинических результатов, которые показывают, в каком лечении они нуждаются. В идеале субъективные - клинические исходы лечения и объективные, сообщаемые пациентами, - должны совпадать. Для получения ИСП постоянно разрабатываются и совершенствуются различные виды опросников и рейтинговых шкал, адаптированных к конкретным заболеваниям.
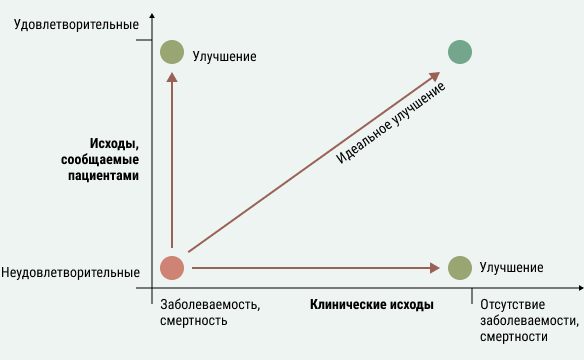
Важность оценки качества жизни пациентов возрастает с распространением концепции здравоохранения, ориентированного на пациента. Результаты ИСП, применяются в том числе при разработке новых или совершенствовании существующих методов лечения и лекарственных средств. Давайте рассмотрим, как именно.
Вновь пример из автомобильной темы: экономичный, расходующий меньше топлива на 100 км пути, будет пользоваться большим спросом. В этой части статьи поговорим о современных технологиях. Почему один и тот же препарат долгие годы выпускался с рекомендациями трёхкратного применения в течение суток, а теперь доступен в режиме разового приема? Ответ на подобные вопросы кроется в появлении новых наукоёмких способов производства, обеспечивших появления форм «с замедленным высвобождением». Для поддержания необходимой концентрации действующего вещества в крови раньше было необходимо трижды в день принимать препарат в небольшой дозировке. Он быстро всасывался в кишечнике, и в течение нескольких часов разрушался. Сегодня стало возможным поместить лекарство в некий «контейнер», который обеспечивает постепенное равномерное высвобождение в течение суток.
Производство таких препаратов – сложный и дорогостоящий процесс, но дело того стоит! Вероятность того, что пациент забудет принять таблетку, окажется в ситуации, когда оставил упаковку дома и тд, существенно снижается. Результат такого лечения будет заведомо лучше, а удовлетворенность пациента – выше. Революцией в фармакологии стало появление орально деспергируемых таблеток. Их не нужно проглатывать или запивать водой. Достаточно поместить препарат в рот, и в течение нескольких секунд он полностью растворится. Всасываясь прямо из полости рта, лекарство начинает действовать гораздо быстрее. Иногда счёт идет на минуты, и быстрота наступления эффекта – очень важный показатель. Некоторые препараты доступны в форме спреев – слизистая носа тоже прекрасный способ быстрой доставки активного вещества в кровь.
Технологии позволяют решать самые разные задачи. Например, один из важных объективных показателей препарата – биодоступность. Иными словами, какой процент от принятого лекарства действительно попадет в кровоток и начнёт «работать». Для некоторых таблеток удалось обеспечить 98% биодоступности, т.е вплотную приблизить усвояемость выпитой таблетки к внутривенному введению. Сделать приём препарата максимально лёгким, свести неприятные ощущения к минимуму – не менее важная задача, чем достижение высокой эффективности и безопасности. Боль от укола, длительная иммобилизация при внутривенно-капельном введении, большая горькая таблетка, которую так трудно проглотить – сколько раз именно эти субъективные ощущения становились ограничением для проведения необходимого лечения? Безусловно, не все болезненные уколы и невкусные таблетки ушли в прошлое. Многие ещё применяются, но время их сочтено – на смену придут современные препараты! Главное, что фармацевтические производители активно ищут возможности соответствовать желаниям пациентов.
Сложной проблемой, с которой сталкиваются исследователи при попытке выяснить объективную картину эффективности лечения, является его дискредитация из-за банальной непунктуальности пациентов. Принял препарат, но не вовремя, не в той дозировке, до еды, а не после – и страдает результат, появляются побочные эффекты и, как следствие – недовольство врачом, препаратом и даже отказ от лечения. Для борьбы с этим распространенным явлением используются различные гаджеты и приложения, которые напоминают вовремя принять таблетку, обеспечивают быструю передачу показателей объективного состояния пациента врачу и тд. Вовремя напомнить – иногда и этого может быть достаточно!
Меняются стандарты, меняется сама жизнь. То, на что ещё совсем недавно уходили десятилетия, сегодня занимает годы или даже месяцы. Изменения стандартов обследования и лечения пациентов в XXI веке привели к прогрессивному увеличению продолжительности жизни, значительному удлинению периода физической и умственной активности человека, перемещению возрастных границ наступления старости к 75, а в некоторых странах и к 80 годам. Вклад фармакологии в эти процессы сложно переоценить. Возможно, развитие генных и геномных технологий позволят не лечить заболевания, а предотвращать их. Редкий новостной дайджест обходится без сообщения, что вот-вот будет наконец изобретено лекарство, продлевающее жизнь. Хочется в это верить!




