Больно не будет!
«Потерпи чуть-чуть!» - помните? Когда в детстве удаляли аденоиды или лечили зуб «на живую»? «Чуть-чуть» оставляли не самые приятные воспоминания на всю жизнь, формировали страх и недоверие к врачу, а у некоторых и вовсе «синдром белого халата». Безболезненная, насколько это возможно, медицина – достижение последних десятилетий, до сих пор доступное далеко не большинству. Это важно понимать. А ещё интересно знать, с чего начиналась и как продолжается до сих пор борьба человечества с болью.

Господь терпел и нам велел
Культ мученичества лежит в основе христианства, и страдания были неотъемлемой частью европейской культуры на протяжении веков. Например, Библия трактовала родовые муки как наказание Евы, отведавшей запретный плод и изгнанной из райского сада. Человек был обязан родиться в муках, чтобы искупить первородный грех своей матери. Страдания сопровождали человека от рождения до смерти и воспринимались как признак праведной жизни.
Боль – старейшая медицинская проблема. При этом до недавнего времени её физиология была очень плохо изучена. В прошлом врачи рассматривали боль как симптом жизненной силы пациента и показатель эффективности назначенного лечения: «Чем сильнее боль, тем сильнее наша вера в силу и энергию жизни» (1).
К XIX веку под влиянием философии утилитаризма, стремившейся к максимизации удовольствия и сокращению страданий, отношение европейского общества к боли постепенно менялось. Врачи начали задаваться вопросом: возможно, устранение боли и есть первоочередная задача медицины?
Решение этой задачи началось с открытия анестезии. Впрочем, история анестезии сама полна драматическими и даже трагическими событиями.
Палкой по голове
До изобретения анестезии хирурги использовали методы весьма изуверские. Например, пережимание шейных артерий пациента, которое приводило к прекращению подачи кислорода в мозг и потере сознания (поэтому эти артерии и были названы «сонными»). Не менее популярным было сотрясение мозга: специально обученный человек должен был виртуозно отключить пациента ударом по голове, не проломив при этом череп. Нельзя не упомянуть про старый добрый алкоголь, кровопускание и заморозку в её природном исполнении. Главный военный хирург наполеоновской армии Доминик Жан Ларрей во время отступления французской армии из Москвы практиковал операции при двадцатиградусном морозе.
Основным фактором успеха операции была скорость хирургов. Лучшие из них, например, Ларрей или Пирогов могли провести ампутацию бедра за три минуты, а более простые вмешательства стремились сократить до одной. Однако несмотря на виртуозное мастерство, более сложные и соответственно длительные внутриполостные операции были непереносимы пациентами и поэтому недоступны.

Открытие закиси азота
Приблизиться к открытию общей анестезии удалось уже в начале XIX столетия. В 1799-1800 годах британский естествоиспытатель Гемфри Дэви открыл анестезирующее действие закиси азота (N2O). Вещество вызывало пьянящее чувство, поэтому Гемфри назвал его «веселящим газом». Учёный выяснил, что при длительной подаче с воздухом закись азота может вводить человека в состояние наркоза. В своих исследованиях Гемфри подчёркивал, что N2O может оказать большую пользу при проведении хирургических операций. Но прошло ещё несколько десятилетий, прежде чем его советом воспользовались.
Вместо этого веселящий газ стал героем балаганов. Устраивались представления, демонстрирующие неадекватное поведение добровольцев, вдыхающих веселящую смесь. В 1844 году на лекции химика Гарднера Колтона присутствовал молодой дантист Гораций Уэллс. Он заметил, что в процессе демонстрации один из добровольцев сильно ушиб ногу, но под действием газа этого не заметил. Гораций испытал газ на себе, попросив коллегу удалить больной зуб под действием наркоза, организацией которого занимался сам Колтон. Операция прошла успешно, и Гораций ощутил лишь лёгкое покалывание при удалении зуба.
Тогда Уэллс понял, что стоит на пороге эры безболезненных стоматологических операций и готовился стать богатым и знаменитым. Испытав газ на пятнадцати пациентах, Уэллс переехал в Бостон – в то время «медицинскую столицу» Америки, где начал активно пропагандировать своё открытие. Там он встретился с бывшим компаньоном дантистом Мортоном и доктором Чарльзом Джексоном, которым сообщил о своих экспериментах. Вскоре Горация Уэллса заметил влиятельный бостонский хирург Уоррен и пригласил его для демонстрации действия закиси азота перед наиболее авторитетными врачами города. Однако здесь Уэллса постиг сокрушительный провал. При приготовлении газа был допущен ряд технических ошибок, его концентрации было недостаточно для полного наркоза, и пациент начал дёргаться и стонать. Уэллс был осмеян врачебным сообществом, несмотря на заверения пациента в том, что боль была минимальной.
Стремясь достичь полного наркоза, в ходе следующего эксперимента Уэллс применил на пациентке чистую закись азота, что привело к её трагической смерти от асфиксии. Это окончательно испортило репутацию врача. Уэллс не смог смириться с поражением и в 1848 году покончил жизнь самоубийством, перерезав бедренную артерию.
Прошли годы, прежде чем веселящий газ был реабилитирован. В 1877 году его изучением занялся французский физиолог Пауль Бер. Он доказал, что наркотическое свойство веселящего газа кроется в его воздействии на центральную нервную систему. Ему также удалось решить проблему недостаточной концентрации закиси азота, повысив давление наркотической смеси на ⅕ от атмосферного. Таким образом он добился полного обезболивающего эффекта без проблем с асфиксией. В конце XIX века закись азота наконец заняла почётное место наряду с серным эфиром. Она до сих пор применяется в комплексе с другими анестетиками, позволяя снизить их дозу и уменьшить токсический эффект.

Открытие серного эфира и хлороформа
Из-за несчастливой судьбы закиси азота, первым веществом для общей анестезии стал серный эфир. Его история не такая драматичная, но не менее интригующая. Эфир открывали на протяжении почти тысячи лет: по одной из версий первым его получил арабский алхимик Джабир ибн Хайяр в IX веке, по другой – Раймонд Луллий в 1275 году, затем по очереди немецкий ботаник и фармацевт Валерий Кордус, Парацельс, Роберт Бойль, Исаак Ньютон, Август Фробениус, Георг Шталь и Фридрих Гофман.
Как же эти великие умы не догадались использовать его для облегчения страданий? Возможно, уровень развития медицины был недостаточным, да и запроса такого в обществе не было, как мы помним. Просто не пришло время.
С начала XIX века начались попытки применения серного эфира в качестве анестезии, но чаще с ним забавлялись студенты медицинских факультетов. Дантист Уильям Мортон (тот самый бывший компаньон несчастного Горация Уэллса) услышал от своего друга и учителя Чарльза Джексона совет по применению эфира в стоматологии. Мортон начал его испытания на себе, в те времена это была распространенная практика. Во время эксперимента Мортон разбил склянку с эфиром и начал вытирать пол тряпкой. Родственники нашли его лежащим без сознания. Звучит странно, но это вдохновило Мортона на дальнейшие эксперименты.
Проведя успешный опыт на собаке и заручившись поддержкой Джексона, Мортон начал планировать испытания эфира на людях.
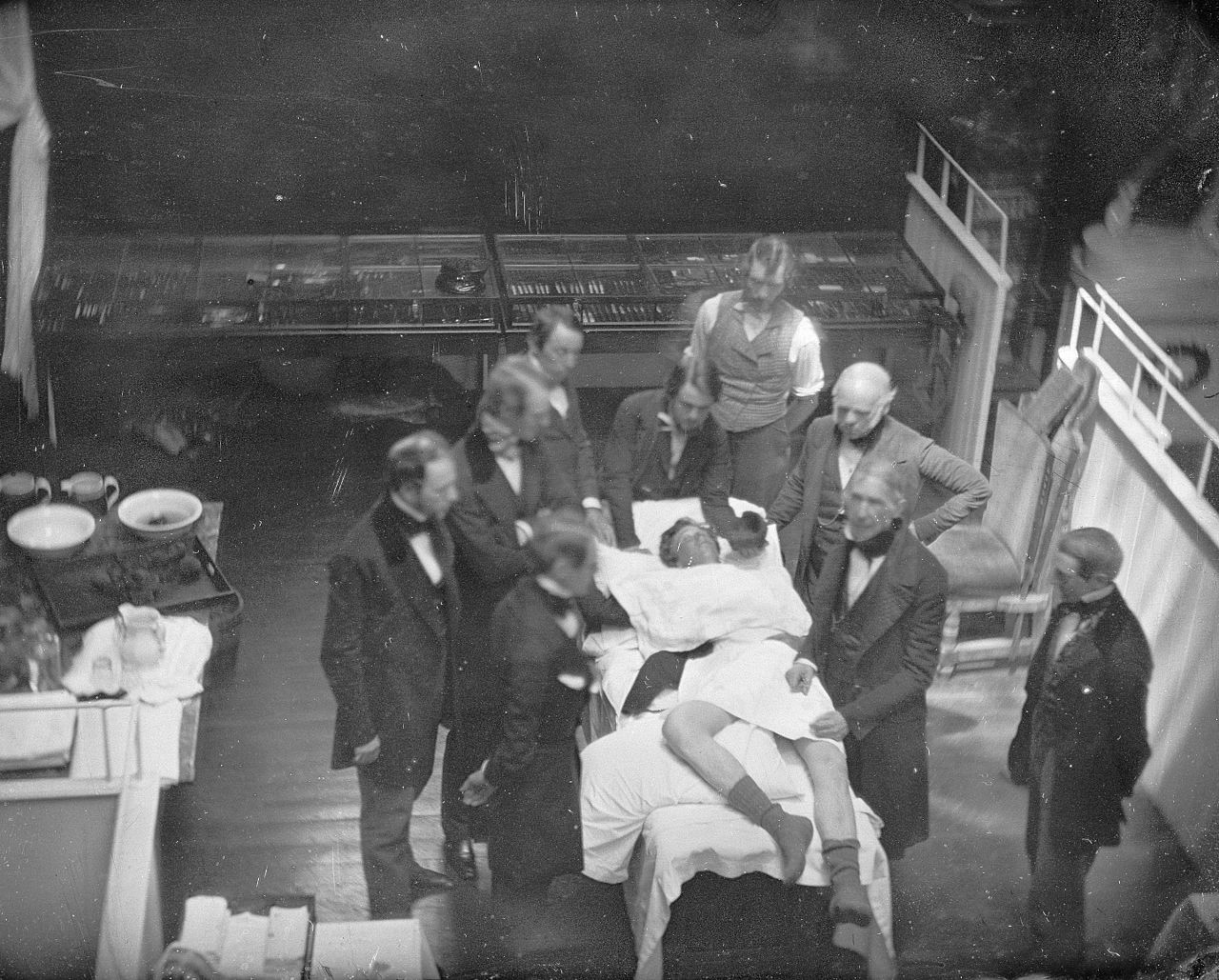
1 августа и 30 сентября 1846 г. Мортон провёл успешное удаление зубов под эфирным наркозом. Джексон, узнав об эксперименте, начал уговаривать Мортона на проведение более серьезной хирургической операции. Тогда Мортон договорился с главным хирургом Массачусетского госпиталя Джоном Уорреном. 16 октября 1846 года тот удалил сосудистую опухоль подчелюстной области у больного Джильбера Эббота под действием эфирного оглушения. Операция прошла в полной тишине и привыкшая к душераздирающим крикам аудитория была поражена увиденным. Мортон, который двумя годами ранее присутствовал на провальной демонстрации действия закиси азота в исполнении Горация Уэллса, испугался, что его тоже примут за мошенника. Он нервно выкрикнул: “Джентльмены, это не обман!”. Так началась эра ингаляционного наркоза и общей анестезии.
Постепенно внедряя эфирный наркоз в клиническую практику, врачи изучали его действие. Начали публиковаться сообщения об осложнениях. Это привело к поиску новых веществ для обезболивания.
Широкое распространение получил открытый в 1831 году растворитель для каучука - хлороформ. Автором хлороформного наркоза считается шотландский акушер и хирург Джеймс Янг Симпсон. Он впервые применил хлороформ для облегчения боли при родах. Свою работу с использованием хлороформа Симпсон представил Эдинбургскому медико-хирургическому обществу 10 ноября 1847 г. Хлороформ быстро начал завоевывать популярность, пока не были подтверждены его токсические свойства.

Мемориальная табличка на могиле Д.Я. Симпсона «Спасибо Господу за Джеймса Янг Симпсона, открывшего хлороформный наркоз в 1847 году», Kim Traynor, Wikipedia
Открытие местной и перидуральной анестезии
Наряду с общей начала развиваться и местная анестезия. Родоначальником местных анестетиков является кокаин*. Его заимствовали у индейцев Южной Америки, которые в качестве местной анестезии использовали слюну с пережёванными листьями коки.
В 1859 году Альберт Ниман выделил кокаин* из листьев коки. В течение следующих двух десятилетий вышли публикации, описывающие анестезирующее действие кокаина* на слизистую оболочку рта и носоглотки. В 1879 году русский учёный-фармаколог Василий Константинович фон Анреп сделал себе подкожную инъекцию раствора кокаина*, в результате которой отметил легкое потепление, а затем потерю чувствительности в области укола. В зарубежных источниках первенство открытия кокаина* в качестве местного анестетика приписывается офтальмологу Карлу Коллеру в 1884 году.
В 1885 году в Нью-Йорке невролог Леонард Корнинг ввел 0,5% раствор кокаина* между остистых отростков позвоночника. Пациент при этом заметил онемение нижних конечностей. Так было положено начало перидуральной анестезии. Следом за Корнингом в 1889 году метод использовал немецкий хирург Август Бир. Совершив поясничный прокол, он ввёл в подпаутинное пространство 1 мл 0,5% раствора кокаина* и провёл совершенно безболезненную резекцию пораженного туберкулезом голеностопного сустава. Хирург также первым применил внутривенную регионарную анестезию – Блокаду Бира.
Кокаин* был эффективен, но токсичен. В 1905 году немецкому химику Альфреду Айнхорну удалось синтезировать прокаин. Уже через год немецкая фармацевтическая компания Hoechst наладила его промышленное производство под всем известным торговым названием новокаин. Новокаин быстро завоевал популярность среди хирургов, благодаря меньшей токсичности и отсутствию лекарственной зависимости.
Большой вклад в развитие местной анестезии внес знаменитый российский и советский хирург Александр Вишневский, разработавший метод инфильтрации мягких тканей местным анестетиком.
На протяжении ХХ века местная анестезия развивалась очень быстро. Арсенал лекарственных веществ пополнился новым классом соединений, содержащих амидную группу. Одной из первых альтернатив новокаину стал синтезированный в 1943 году лидокаин. Новые препараты отличались по своим свойствам, длительности и механизму действия.
Местную анестезию начали использовать во многих областях хирургии: урологии, травматологии, акушерстве и гинекологии, офтальмологии. Популярность метода связана с тем, что на фоне общего наркоза, местная анестезия была более безопасной, простой и менее ресурсозатратной.
Терпеть нельзя обезболить
Введение анестезии в хирургическую практику стало одним из величайших прорывов медицины. Хотя современники не сразу восприняли её как однозначное благо. Шли долгие дебаты об этичности проведения операции над бессознательным пациентом. Во врачебном сообществе были распространены опасения, что избавление от боли тормозит процесс постоперационного восстановления. Религиозные деятели назвали анестезию нарушением божественных законов.
Зато большинство пациентов восприняли анестезию как божественный дар, а хирургам она открыла новые возможности для проведения более длительных и сложных операций. Тем не менее, в середине XIX века практика анестезии ещё не была повсеместной. Врачи использовали «алгоритмы» определения чувствительности пациентов, чтобы определить тех, кому анестезия могла быть показана.
Так или иначе, постепенное одобрение анестезии в хирургии и родовспоможении продвинуло избавление от боли как важную медицинскую задачу, пусть вторичную по отношению к лечению заболевания. Во второй половине XIX века боль стала объектом трёх взаимосвязанных медицинских дискурсов, которые продолжаются и сегодня: симптоматическое лечение острой боли, паллиативное лечение боли у страдающих и умирающих от прогрессирующих заболеваний (например, онкологических), и облегчение трудноизлечимой хронической боли вследствие таких заболеваний и состояний, как, например, мигрень, ревматоидный артрит, фибромиалгия, казуалгия и т.д.
Роль наркотических опиатов
На протяжении всего XIX века опиаты* были стандартом лечения любой боли: от острой, например, при травмах или ранениях до периодической - зубной или головной. В Викторианской Англии большой популярностью пользовался лауданум* - настойка опия на спирту. Лауданум* свободно продавался в аптеках, его использовали в качестве успокоительного, снотворного, средства от депрессии и даже диареи.
В 1803 году немецкий химик Фридрих Сертюрнер выделил из опия* чистое действующее вещество и назвал его морфином* в честь древнегреческого бога сновидений Морфея. Выделенный алкалоид действовал в 10 раз сильнее опия* и начал набирать популярность после изобретения полой интрадермальной иглы со второй половины XIX века, вызывая сильнейшую зависимость у пациентов. Начиная с 1870-х, врачи стали выказывать обеспокоенность ростом «морфин-зависимости» или «наркомании». Это привело к регулированию отпуска морфина во многих странах в начале ХХ века.
В 1899 году была синтезирована стабильная ацетилсалициловая кислота и немецкий производитель Bayer развёрнул её промышленное производство под торговым названием «аспирин». Аспирин показал высокую эффективность как жаропонижающее и болеутоляющее средство и за короткий срок заменил опиаты* в лечении боли лёгкой и средней степени тяжести.
Для уменьшения тяжёлой боли при онкологических заболеваниях опиаты* были незаменимы. Врачи выступали за прописывание опиатов* тяжело больным и умирающим пациентам, понимая, что тем самым обрекают их на наркотическую зависимость. Конфликт между желанием облегчить страдания пациента и введением его в зависимость продолжался на протяжении всего ХХ века.
Если онкобольные и их врачи стояли перед тяжёлой дилеммой, пациенты с хронической болью без сопутствующей травмы или болезни были в не менее мучительной ситуации. К ним часто относились как к безумцам или мошенникам, пытающимся всеми правдами и неправдами получить доступ к опиатам*. Но даже у тех, кому посчастливилось встретить понимание со стороны врача, если они не хотели или не имели возможность принимать опиаты, выбор был невелик: психотерапия или нейрохирургия.
Становилась очевидной необходимость в сильнодействующих, но не вызывающих зависимости болеутоляющих средствах, способных заполнить пустующую нишу между аспирином и опиатами. С этой целью были изучены многие действующие вещества, но надежды исследователей не оправдались.
Тем не менее, с острой болью медицина постепенно научилась справляться. В отличие от неё боль хроническая оставалась в роли нелюбимой падчерицы, обделённой вниманием.
Управление болью
С начала 1900-х хроническая боль без очевидных признаков клинической патологии стала объектом медицинских исследований.
Окончательно медицина боли как отдельная область медицинских знаний сформировалась к 1960 гг. В 1970-е была создана Международная ассоциация по изучению боли, занимающаяся исследованием механизмов её формирования, развития и лечения. Благодаря многолетним исследованиям хроническую боль стали рассматривать как самостоятельную разрушительную болезнь с серьёзными физическими и психологическими последствиями. Ассоциацией была разработана концепция междисциплинарного подхода, когда в лечении пациента принимает участие целая команда врачей различных специальностей. Подход показал высокую эффективность, но в суровой действительности системы оказания медицинской помощи возможность его применения была сильно ограничена.
На сегодняшний день биомедицина существенно продвинулась в изучении патогенеза, то есть механизмов возникновения хронической боли. Для лечения отдельных видов стали успешно использоваться препараты, не обладающие непосредственно анальгетическим эффектом, например, антидепрессанты, антиконвульсанты, агонисты рецепторов ГАМК, блокаторы кальциевых каналов, периферические и центральные блокаторы Na-каналов и многие другие. Иногда медикаментозное лечение дополняет или вовсе заменяет поведенческая терапия, биологическая обратная связь и другие нелекарственные методы.
Но на карте борьбы с болью до сих пор не мало белых пятен. Её изучение продолжается. Как не исчезает и потребность в новых эффективных, не вызывающих привыкания и зависимости обезболивающих лекарственных средствах.

* внесен в список наркотических
средств, оборот которых в Российской Федерации запрещён в соответствии с
законодательством Российской Федерации
Источники:
Marcia L.
Meldrum A Capsule history of pain management (JAMA 2003)
С.С. Павленко Патофизиология хронической боли
Научный центр клинической и экспериментальной медицины СО РАМН




